Überblick
Der morbiditätsorientierte Risikostrukturausgleich (Morbi-RSA) ist das zentrale Steuerungsinstrument im solidarisch geprägten Finanzverteilungssystem der gesetzlichen Krankenkassen (GKV-System).
Er wurde mit der Zielsetzung eingeführt, unter den gesetzlichen Krankenkassen Risiken auszugleichen und den Wettbewerb der gesetzlichen Krankenkassen damit gerechter zu gestalten und gleichzeitig die Effizienz und Qualität der gesundheitlichen Versorgung aller Versicherten zu verbessern. Heute werden über 300 Mrd. Euro für die medizinische Versorgung von rund 72 Mio. bei derzeit rund 96 gesetzlichen Krankenkassen versicherten Bundesbürgern über diese komplexe Systematik verteilt. So sollen die Krankenkassen unabhängig von der Risikostruktur ihrer Versicherten die optimale gesundheitliche Versorgung gewährleisten können. Hierbei kommt das Solidarprinzip der GKV zur Anwendung, das auf drei Säulen basiert:
- Der Regelbeitragssatz für alle Mitglieder;
- Die beitragsfreie Mitversicherung von Familienangehörigen;
- Die gleiche Beitragshöhe unabhängig von Alter und Gesundheitszustand.
Zu diesem Zweck werden Beitragsgelder der Mitglieder und weitere Einnahmen im Gesundheitsfonds gesammelt und dann über den Mechanismus des Morbi-RSA an die Krankenkassen verteilt.
Entwicklung des Morbi-RSA: Meilensteine
1994
Einführung eines Risikostrukturausgleichs (RSA), basierend auf den Faktoren Alter, Geschlecht, und Erwerbsunfähigkeit (nur indirekte Erfassung der Morbidität), zunächst nur für die „Allgemeine Krankenversicherung“, d.h. ohne die Krankenversicherung für die Rentner (KVdR) und nach Rechtskreisen Ost und West getrennt.
1995 Abschaffung des KVdR-Belastungsausgleichs (Ist-Kostenausgleich für Rentner)
1996
Abschaffung des Zuweisungsprinzips und Einführung der Wahlfreiheit von Krankenkassen und damit Einführung eines Wettbewerbs im GKV-System
1999
Aufhebung der getrennten Rechtskreise in der gesetzlichen Krankenversicherung und der stufenweisen Einführung des gesamtdeutschen Risikostrukturausgleichs (bis 2007); Aufforderung des Bundestages, die Wirkungsweise des RSA zu untersuchen.
2001
Erstes wissenschaftliches Gutachten „Zur Wirkung des Risikostrukturausgleichs in der gesetzlichen Krankenversicherung“ mit entsprechenden Vorschlägen zu dessen Weiterentwicklung2002
Einführung des Risikopools als ergänzender Finanzausgleich für Hochkostenfälle (2009 im Zuge der Einführung des Morbi-RSA wieder abgeschafft); Auftrag zur zweiten wissenschaftlichen Untersuchung des RSA mit dem Ziel, Modelle für einen direkt morbiditätsorientierten RSA zu finden
2003-2008
Ergänzung des RSA durch die Berücksichtigung von strukturierten Behandlungsprogrammen (sog. Disease-Management-Programme, DMP) als Grundlage einer gesonderten Finanzierung
2004
Zweites wissenschaftliches Gutachten „Klassifikationsmodelle für Versicherte im Risikostrukturausgleich“ im Auftrag des Bundesministeriums für Gesundheit und Soziale Sicherung; in der Folge, Vorbereitungen von gesetzlichen Maßnahmen zur Umsetzung einzelner Vorschläge
2007
Einrichtung eines „Wissenschaftlichen Beirats zur Weiterentwicklung des Risikostrukturausgleichs“ zur Beratung beim Verfahren der laufenden Pflege und zur Weiterentwicklung des Morbi-RSA2009
Einführung des Gesundheitsfonds und Weiterentwicklung des RSA zum Morbi-RSA (GKV-Wettbewerbsstärkungsgesetz, GKV-WSG), auf Basis von zuerst 80 Krankheiten und derer jährlichen Überprüfung
2011
„Erster Evaluationsbericht zum Jahresausgleich 2009 im Risikostrukturausgleich“ vom Wissenschaftlichen Beirat, nach Beauftragung des Bundesgesundheitsministeriums (BMG) im Jahr 2010
2013
Anpassung der Ausgaben für verstorbene Versicherte (gemäß Rechtsprechung) und
Einführung einer Übergangslösung für die Berechnungen der Zuweisungen für
Krankengeld und Auslandsversicherte
2015
Einführung eines vollständigen Einkommensausgleichs zwecks Flankierung der Erhebung einkommensbezogener, kassenindividueller Zusatzbeiträge (GKV-Finanzstruktur- und Qualitätsweiterentwicklungsgesetz, GKV-FQWG)
2017 und 2018
„Sondergutachten zu den Wirkungen des morbiditätsorientierten Risikostrukturausgleichs“ und „Gutachten zu den regionalen Verteilungswirkungen des morbiditätsorientierten Risikostrukturausgleichs“ durch den Wissenschaftlichen Beirat zur Weiterentwicklung des Risikostrukturausgleichs im Auftrag des BMG
2020
Wegfall der Begrenzung auf 80 Krankheiten und Einführung eines Krankheitsvollmodells, Einführung einer Regionalkomponente, Einführung eines Hochrisikopools, Streichung der Erwerbsminderungsgruppen, Versichertenindividuelle Berücksichtigung von Arzneimittelrabatten, Einführung einer Vorsorge-Pauschale, Ausschluss von HMGs mit Steigerungsraten oberhalb eines Schwellenwerts im RSA-Jahresausgleich (Manipulationsbremse)
(Fairer –Kassenwettbewerb-Gesetz, GKV-FKG) – Umsetzung der Maßnahmen erstmals für das Ausgleichsjahr 2021
2021
Umsetzung länderspezifischer Zuweisungen für Auslandsversicherte (ab 2022), Vollständiger Ist-Kostenausgleich für das Kinderkrankengeld (Gesundheitsversorgungsweiterentwicklungsgesetz)
2023
Gutachten des BAS zu Mehrjahresausgaben von Versicherten
Gutachten des wissenschaftlichen Beirats im BAS zur Regionalkomponente
2024
Regelgutachten des wissenschaftlichen Beirats im BAS zur Wirkung des FKG im Sinne des Wettbewerbs und der Manipulationsresistenz
Funktionsweise des Morbi-RSA ab 2021
Der Morbi-RSA ist ein Finanzausgleichsverfahren, durch das die unterschiedlichen Versichertenstrukturen der Krankenkassen ausgeglichen werden.
Vom Gesundheitsfonds erhalten die Krankenkassen über den Morbi-RSA Zuweisungen für die Deckung ihrer Ausgaben und die Versorgung ihrer Versicherten. Die Gelder werden hauptsächlich anhand von Morbidität, Alter, Regionalität und Geschlecht der Versicherten verteilt. Zusätzlich werden noch folgende Faktoren bei den Zuweisungen berücksichtigt: Wohnort im Ausland, Wahl der Kostenerstattung, Krankengeldanspruch und/oder Einschreibung in ein Chronikerprogramm spezieller Krankheitsgruppen (DMP). Für diese Tatbestände sowie für die Verwaltungskosten erhält die jeweilige Krankenkasse eine gesonderte Zuweisung.
Jeder Versicherte wird anhand von Alter und Geschlecht verschiedenen Risikogruppen, den sog. Alters- und Geschlechtsgruppen (AGG), zugeordnet. Die Krankenkassen erhalten dann einen standardisierten Betrag für jeden Versicherten gemäß der zugehörigen AGG.
Die Morbidität ist eine statistische Größe, die als Krankheitshäufigkeit der Versicherten definiert wird. Für die Kostenabdeckung sind die bundesweiten durchschnittlichen Behandlungskosten von entscheidender Bedeutung: Es wird also kein voller Ausgleich für tatsächliche Leistungsausgaben (Ist-Kosten-Ausgleich), sondern für standardisierte Durchschnittsausgaben durchgeführt.
Seit 2021 werden bestehende regionale Kostenunterschiede des Wohnortes der Versicherten in sogenannten RGG ausgeglichen.
Zur Unterscheidung von Schweregraden einer Krankheit und ihrer finanziellen Bewertung werden enger abgegrenzte Diagnosegruppen als hierarchisierte Morbiditätsgruppen (HMG) zusammengefasst. Dies geschieht anhand des Klassifikationsmodells des Morbi-RSA, das regelmäßig durch das BAS überarbeitet und jeweils zum 30. September für das Folgejahr festgelegt wird. Die Zahl der HMG ist nicht gesetzlich festgelegt. Mittlerweile liegt die Anzahl der HMG bei ca. 400.
Im Rahmen des Klassifikationsmodells des Morbi-RSA unterliegen ambulante Diagnosen strengeren Maßstäben als die Diagnosen eines Krankenhausaufenthaltes, da diese grundsätzlich als belastbarer angesehen werden. Ambulante Diagnosen müssen „gesichert“ sein, d.h. ein „Verdacht“ reicht für die Einstufung in eine Morbiditätsgruppe nicht aus. Zudem gibt es vielfach weitere Voraussetzungen, z.B. passende Arzneimittelversorgung (Verordnungen) oder die Wiederholung von Diagnosen in unterschiedlichen Quartalen.
Anhand des Klassifikationsmodells des Morbi-RSA können Versicherte keiner, einer oder mehreren HMG zugeordnet werden – im Gegensatz zu den Kriterien Alter, Geschlecht und Regionalität, die immer Anwendung finden. Es wird einem Versicherten jeweils immer die teuerste HMG innerhalb einer Erkrankung zugeordnet. Jede Morbiditätsgruppe kann innerhalb eines Jahres maximal einmal zugeordnet werden, auch wenn die Diagnose mehrfach erfolgt ist. Zur Sicherung der Einnahmen sind die Krankenkassen somit angehalten, die Diagnosen entsprechend zu melden. Die Gefahr besteht, dass das beabsichtigte Ziel eines Versorgungswettbewerbs zu einem nicht beabsichtigten Wettbewerb der besten Diagnosedokumentationen wird.
Das Klassifikationsmodell des Morbi-RSA ist ein prospektives Verfahren, d.h. die Zuweisungen, die eine Krankenkasse über den Morbi-RSA erhält, sollen nicht die laufenden Behandlungskosten, sondern die durch eine bestimmte Krankheit entstehenden Folgekosten abdecken. So wird für jede HMG geprüft, welche Ausgaben durchschnittlich für Versicherte mit einer bestimmten Diagnose im Jahr nach der Diagnostizierung entstanden sind. Hiermit sollen Manipulationsanreize, z.B. Anreize für medizinisch nicht gerechtfertigte Leistungsausweitungen, vermieden werden und stattdessen Anreize für Kostenmanagement und wirtschaftliches Handeln gesetzt werden.
Leistungsausgaben der Krankenkassen, die nicht durch die HMG abgedeckt werden, z. B. Akutbehandlungen und zahnärztliche Behandlungen, werden durch die AGG abgedeckt.
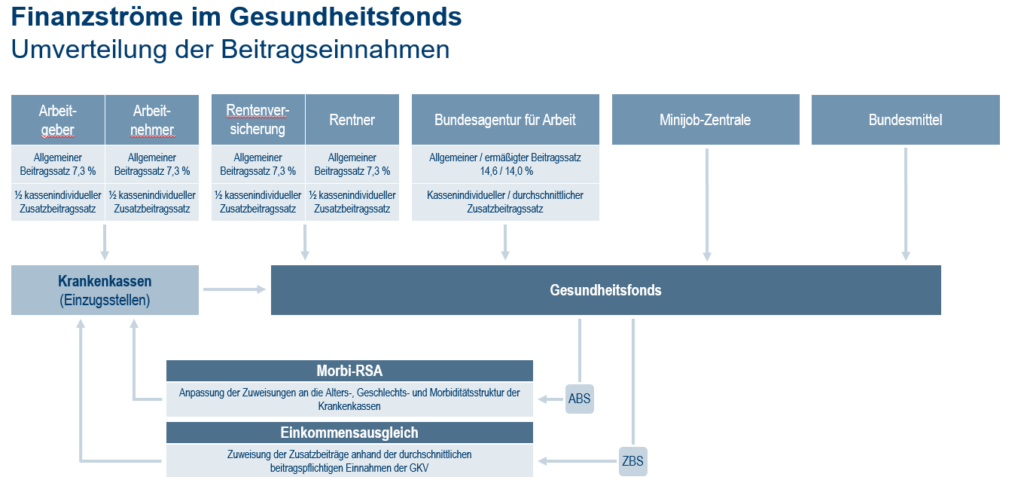
Umsetzung des Morbi-RSA: Der Gesundheitsfonds
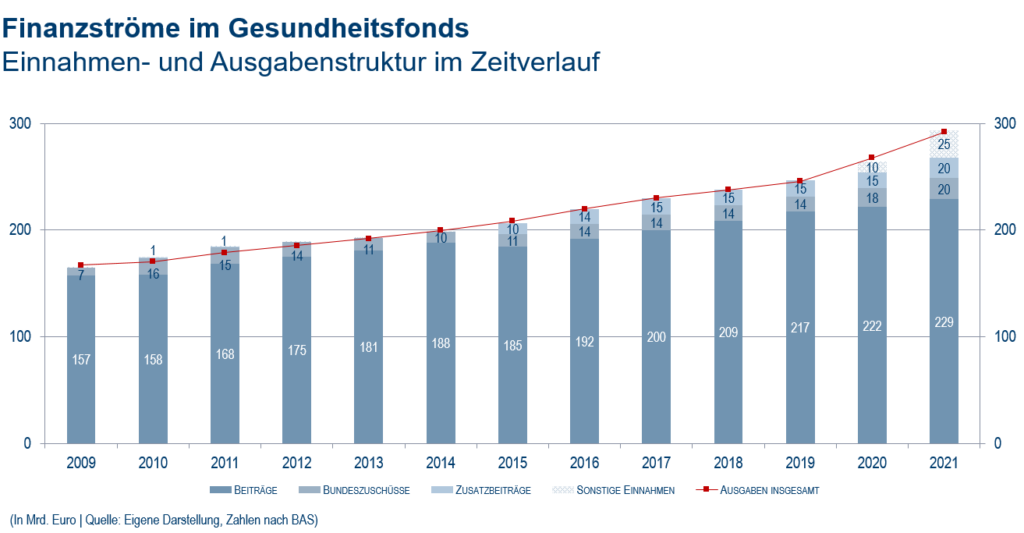
Der 2009 eingeführte Gesundheitsfonds sammelt die Beitragseinnahmen der GKV ein und schüttet diese über den Morbi-RSA wieder aus. Neben den GKV-Beitragseinnahmen erhält der Gesundheitsfonds einen steuerfinanzierten Bundeszuschuss, der politikabhängig schwankt.
Entwicklung der Bundesbeteiligung
Seit 2009 gilt bundesweit ein allgemeiner, paritätischer und vom Gesetzgeber festgelegter Beitragssatz. Seit 2015 beträgt dieser 14,6% der beitragspflichtigen Einnahmen, der je zur Hälfte vom Arbeitgeber und vom Versicherten getragen wird. Zusätzlich kann jede Krankenkasse bei entsprechendem Finanzbedarf einen kassenbezogenen, einkommensabhängigen Zusatzbeitrag festlegen, der von den Versicherten alleine getragen wird. Diese Einnahmen dienen dazu, die Ausgaben der Krankenkassen, die nicht durch den allgemeinen Beitragssatz gedeckt sind, zu finanzieren. Diese Zusatzbeiträge werden über den Gesundheitsfonds wieder an die Krankenkassen ausgezahlt. Allerdings unterliegt der Zusatzbeitrag einem Ausgleich, für den nicht die kassenindividuellen, beitragspflichtigen Einnahmen, sondern die durchschnittlichen beitragspflichtigen Einnahmen in der GKV zugrunde gelegt werden. Dies hat zur Folge, dass die Kassen, die einen Zusatzbetrag erheben und deren beitragspflichtige Einnahmen über den durchschnittlichen beitragspflichtigen Einnahmen in der GKV liegen, diesen nicht im vollen Umfang über die Zuweisungen des Gesundheitsfonds wieder zurückbekommen. Erhebt hingegen eine Kasse einen Zusatzbeitrag, deren beitragspflichtige Einnahmen unter den durchschnittlichen Einnahmen in der GKV liegen, erhält diese mehr Zuweisungen aus dem Gesundheitsfonds, als sie über den Zusatzbeitrag eingenommen hat.
Funktionsweise des Gesundheitsfonds